PÁRPADO
Rejuvenece tu mirada
Blefaroplastia, ¿Qué es?
La blefaroplastia es la reparación quirúrgica de algunos signos de envejecimiento que afectan a los párpados.
Es una cirugía estética que mejora el aspecto de los párpados, ya que elimina el exceso de piel sobrante, al tiempo que extirpa las bolsas grasas, a fin de rejuvenecer el rostro y evitar el aspecto de mirada cansada.
Con esta cirugía corregiremos las alteraciones estéticas que se producen en los párpados con el paso de los años, que principalmente son: el exceso de piel, las bolsas grasas y la caída de párpados.

¿Cómo es una operación de párpado?
La operación se inicia realizando unas incisiones en la piel de los párpados para eliminar el exceso de piel en los párpados superiores. Seguidamente, se extrae las bolsas grasas a través de unas pequeñas incisiones, invisibles, porque se realizan por dentro de los párpados, y por último, se cierran las incisiones de los párpados superiores con suturas muy finas para que la cicatriz no sea visible.
Tras la intervención no es necesario tapar los ojos, por lo que no se impide la visión. La operación de blefaroplastia es corta, suele durar de una a dos horas dependiendo de si van a ser operados solo dos párpados o los cuatro.
La cirugía se realiza con anestesia local y una sedación suave para que el paciente este cómodo.
¿Quién puede realizarse una blefaroplastia?
Afecta por igual a hombres y a mujeres; pero generalmente se operan mas numero de mujeres que de hombres.
Es cierto que, cada vez demandan esta cirugía mas los hombres, y fundamentalmente ellos lo hacen por motivos laborales, ya que las bolsas dan un aspecto de cansancio que muchos no lo creen muy adecuado para su trabajo.


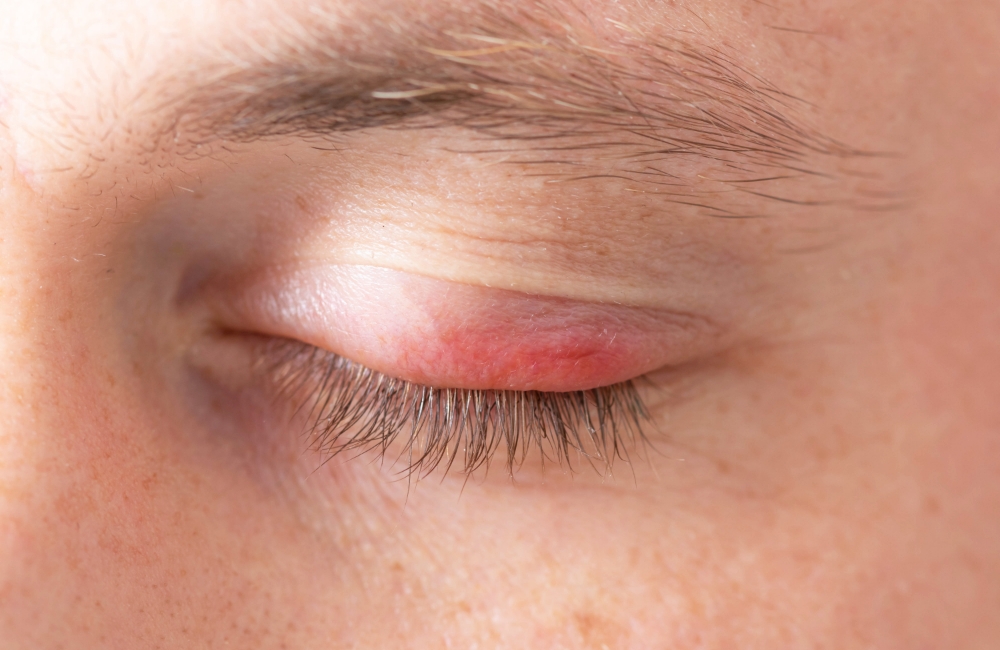
Beflaritis
¿Qué es?
La blefaritis es la inflamación del borde palpebral, es decir, del borde de los párpados. En él se encuentran el nacimiento de las pestañas y unas glándulas llamadas glándulas de meibomio que segregan una grasa que forma parte de la lagrima y que es la encargada de mantener húmeda la película lagrimal.
En las personas que padecen esta enfermedad, se produce demasiada grasa, cuya descomposición es la que origina esta patología.
Diagnóstico de la blefaritis
La blefaritis puede ser de tipo estafilococico y de tipo seborreico.
La blefaritis de tipo estafilococica viene dada por un engrosamiento del borde palpebral, enrojecimiento y secreción escamosa que se deposita alrededor de las pestañas formando collaretes.
La blefaritis de tipo seborreico produce un engrasamiento del borde palpebral y también una disfunción de la glándula y segrega una grasa espesa y untuosa que se deposita en las pestañas y en el borde de los párpados.
Síntomas de la blefaritis
Los síntomas más comunes suelen ser:
- Picor,
- Escozor,
- Lagrimeo
- Sensación de arenilla dentro del ojo.
Muchas veces la blefaritis viene dada por el uso de cosméticos, factores ambientales, lentes de contacto e incluso estrés emocional; aunque otras veces no va unida a ninguno de estas causas.
Tratamiento de la blefaritis
La blefaritis es una enfermedad crónica, por tanto es incurable, aunque con el tratamiento adecuado podemos disminuir los síntomas y reducir las molestias para el paciente.
La base del tratamiento es la higiene de los párpados, que se basa en el uso de compresas calientes que disminuyen la secreción de las glándulas de meibomio y de esta manera eliminamos los detritos grasos que se disponen alrededor de las pestañas.
También se pueden llevar a cabo lavados con agua templada y una gota de champú infantil en el borde de los párpados, y así reducir los factores irritantes del borde de los parpados y eliminar la población bacteriana.
Por último, cuando la película lagrimal fracasa, es importante el uso de lágrimas artificiales.
El tratamiento con pomadas antibióticas o antinflamatorias, es una decisión que corresponde al oftalmólogo dependiendo del tipo de blefaritis y la situación clínica del paciente.
Tumores palpebrales
¿Qué son?
Los tumores palpebrales son una patología muy frecuente, constituyen un grupo muy heterogéneo en función del tejido afecto, dentro del cual, la clasificación principal que se debe establecer es la diferencia entre tumores benignos y tumores malignos.
Dentro de los tumores malignos, que son los que más preocupan, el más frecuente es el epitelioma basocelular, cuya localización más frecuente de todo el organismo es el párpado inferior.
Ello es debido a que es la zona más expuesta a la radiación solar, que es el principal factor de riesgo para la aparición de este tumor.
¿En qué se diferencian los tumores malignos de los tumores benignos?
Hay determinados signos de alarma que diferencian los tumores benignos de los tumores malignos, pero no siempre es así. En algunos casos, sobre todo al principio, cuando son lesiones pequeñas, es muy difícil distinguir los malignos de los benignos y solo un especialista puede sospecharlo.
De ahí la importancia de, ante la más mínima lesión en los párpados, realizar un buen diagnóstico, con una biopsia en caso necesario.
Además, en muchos casos, la biopsia excisional, al eliminar completamente la lesión, es a la vez diagnóstica y curativa.


Cirugía de Pterigium
¿En qué consiste?
El uso de adhesivos tisulares en cirugía ocular se propuso en 1963 y fue descrito por primera vez en 1968 como tratamiento de perforaciones corneales.
Existen varios tipos de adhesivos, que podemos dividir en dos clases:
– Adhesivos sintéticos: como el cianoacrilato.
No son biodegradables, por lo que se usan en superficies externas
y pueden inducir cierto grado de inflamación.
– Adhesivos biológicos: con base de fibrina (por ej el tissucol DUO).
Son biodegradables por lo que pueden cubrirse por una capa de tejido
y prácticamente no inducen inflamación.
Tissucol Duo
Tissucol DUO es un adhesivo tisular biológico indicado como tratamiento coadyuvante para conseguir hemostasia en hemorragias en sábana y para sellado o adhesión de tejidos en intervenciones quirúrgicas.
- Propiedades Farmacológicas
El sistema adhesivo Tissucol está constituido por dos componentes de origen humano, un concentrado proteico adhesivo liofilizado (que contiene fibrinógeno, factor XIII y plasminógeno, entre otros) y trombina liofilizada.
- Propiedades Farmacodinámicas
El mecanismo de acción de Tissucol Duo corresponde a la última fase de la coagulación sanguínea. La molécula de fibrinógeno humana es una glicoproteína que bajo la acción de la trombina se transforma en fibrina. La fibrina producida, se adhiere a los tejidos que resultan expuestos tras la lesión tisular, con especial afinidad hacia las fibras de colágeno.
La malla de fibrina formada, sirve de soporte para la proliferación de fibroblastos y capilares que se producen en el proceso de cicatrización. Así la etapa final es la sustitución de la malla de fibrina por tejido conjuntivo y después la formación de un tejido de cicatrización.
- Propiedades farmacocinéticas
En el proceso de curación de la herida, se absorbe completamente el adhesivo de fibrina solidificado.
Estas propiedades han favorecido que el Tissucol se utilice en distintas especialidades quirúrgicas, entre ellas la oftalmología. Dentro de la oftalmología se ha usado principalmente para trasplantes corneales lamelares, en cirugía de glaucoma como adhesivo conjuntival, en estrabismo para cerrar las incisiones y en la cirugía de pterigium como adheviso de autoinjertos conjuntivales.
Técnica quirúrgica: exéresis del pterigium con autoinjerto conjuntival
En la cirugía del pterigium con autoinjerto conjuntival, se coloca un injerto de conjuntiva del propio paciente en el defecto conjuntival que queda tras extirpar el pterigium. El tissucol permite la adhesión de este injerto al lecho receptor con eficacia y seguridad.
Las principales ventajas que otorga el tissucol a esta cirugía son la disminución del tiempo quirúrgico (un mayor tiempo quirúrgico aumenta el riesgo de infección), menores molestias en el postoperatorio y parece disminuir de forma significativa el riesgo de recidiva. Esta disminución de las recidivas parece relacionarse con la menor inflamación postoperatoria que ocurre con el tissucol frente a las suturas convencionales. A pesar de todas estas ventajas, persiste cierto riesgo de recidiva, y la posibilidad de desplazamiento o perdida del injerto conjuntival
– Bajo anestesia subconjuntival se realiza la exéresis del pterigium que es una proliferación fibrovascular que crece desde la conjuntiva invadiendo la córnea.
– A continuación se mide el defecto conjuntival resultante y se extirpa un injerto de dicho tamaño de la conjuntiva bulbar superior del paciente.
– Se instilan los dos componentes del tissucol en el defecto conjuntival que queremos cubrir con el injerto y se coloca el injerto conjuntival encima.
– Después de unos minutos de espera para que actúe el pegamento tisular, comprobamos la adhesión del injerto.
Alteraciones palpebrales debidas al sol
Alteraciones palpebrales
Hasta la segunda década del siglo XX, el bronceado producido por la radiación solar se relacionaba con trabajos realizados a la intemperie y no resultaba estéticamente aceptable. A partir de los años 20 se lanzó la moda del bronceado, impulsada por la famosa diseñadora Coco Chanel. Desde entonces, y a lo largo del siglo XX, la exposición a los rayos ultravioletas en la población general ha aumentado de forma dramática, y debemos tener en cuenta que no existe ninguna forma de bronceado exenta de riesgo.
De la radiación solar que alcanza la tierra, la que más nos interesa como productora de daño cutáneo es la ultravioleta (UV) y de ésta hay tres tipos:
Los UVC son los de longitud de onda más corta (100-290 nm), penetran poco en la piel, pero con gran energía. En condiciones normales, son absorbidos por la capa de ozono y no llegan a la superficie terrestre.
Los UVB (290-320 nm). Tienen mayor poder de penetración que los C, pero menos que los A, aunque su energía es mayor que la de estos últimos. Son los responsables de los efectos agudos sobre la piel y los que más alteraciones pueden producir sobre el ADN de algunas células cutáneas.
Los UVA (320-400 nm), atraviesan el vidrio y su poder de penetración en la piel es muy alto, aunque su energía es baja. Son menos agresivos que los UVB, pero producen efectos perjudiciales por acción directa y, sobre todo por su facilidad para generar especies reactivas de oxígeno (radicales libres)

Efectos fotobiológicos de los rayos UV
Los efectos fotobiológicos producidos después de la exposición de la piel sana a la radiación UV los podemos clasificar en agudos, que aparecen en las primeras horas después de la exposición y crónicos o a largo plazo, que ocurren años después de la exposición reiterada y acumulativa a distintas fuentes de rayos UV.
Los defectos agudos son:
– Eritrea
– Pigmentación
– Inmunosupresión local y sistémica
– Hiperplasia cutánea
– Fotosíntesis de vitamina D
Los efectos a largo plazo son:
– Cáncer cutáneo
– Fotoenvejecimiento
De los efectos agudos el que buscamos es la pigmentación y el más indeseable, por ser muy molesto, el eritema. La alteración de la inmunidad puede favorecer la aparición de eczemas y determinadas respuestas alérgicas así como una mayor susceptibilidad a algunas infecciones cutáneas.
Pero en los párpados lo más importante son los efectos de los rayos UV a largo plazo, es decir, fotoenvejecimiento y cáncer cutáneo.
Fotoenvejecimiento
Una de las consecuencias más frecuentes del fotoenvejecimiento son las alteraciones en la pigmentación de la piel. Aparecen manchas de tono marrón y tamaño variable, sobre la base de una hiperpigmentación difusa con estrías y retículo visible más pigmentado también. Y sobre este fondo mas pigmentado, pueden verse pequeñas manchas hipopigmentadas, blanquecinas, dispuestas al azar sobre las zonas mas expuestas. Además de las alteraciones en la pigmentación aparecen lesiones que hacen prominencia sobre la superficie cutánea de color mas oscuro y algunas con aspecto verrucoso, como las placas de queratosis seborreica.
Todo ello confiere a la piel un aspecto mucho más envejecido que el que correspondería al envejecimiento cronológico. De manera que buscando, a corto plazo, una mejoría estética con el sol, conseguimos a la larga, un aspecto definitivamente envejecido, muy difícil de mejorar.
Cáncer cutáneo
Hoy en día no existe ninguna duda de que la exposición a rayos UV produce precáncer cutáneo (queratosis actínica) y cáncer cutáneo (carcinomas basocelulares, carcinomas espinocelulares y melanomas). La incidencia de estos tumores ha aumentado mucho en los últimos años, incrementándose casi en un 4,5% al año en los últimos 10 años. Los párpados es un lugar preferente para la aparición de cáncer cutáneo, ya que el 10% de todos los tumores de la piel, se producen en los párpados.
Las lesiones precancerosas y los carcinomas basocelulares y espinocelulares, se han relacionado con la exposición crónica, reiterada y acumulativa a la radiación ultravioleta, sobre todo UVB, mientras que el melanoma, el más grave de todos los cánceres de piel, con un índice de mortalidad elevado, se relaciona con la exposición aguda, esporádica (por ejemplo de vacaciones) a la radiación ultravioleta, sobre todo a UVA.
Tratamiento de las alteraciones palpebrales
Tratamiento preventivo
El tratamiento preventivo más eficaz es no exponerse a los rayos UV, pero como esto es casi imposible, debemos hacer una buena fotoprotección.
En primer lugar debemos tener en cuenta unas medidas generales como utilizar las sombras cuando estemos en espacios al aire libre, debemos evitar las horas más peligrosas para la exposición solar que son las centrales del día (de 10 a 16 horas), porque es cuando la incidencia de los rayos solares sobre la tierra, hace que sean más nocivos. Debemos llevar sombreros o viseras que nos protejan la cara y gafas de sol para proteger especialmente los párpados y los ojos.
En segundo lugar, debemos utilizar fotoprotectores tópicos. Hay diferentes tipos de fotoprotectores y no es éste el lugar adecuado para hacer
una descripción exaustiva, pero debemos tener en cuenta que hemos de utilizar sustancias que:
– sean bien toleradas y poco alergénicas,
– resistentes al agua (sobre todo cuando se utilizan en la playa),
– con alto poder filtrante (alto factor de protección), y
– amplio espectro de protección (debe filtrar rayos UV A y B).
Además la cantidad aplicada debe ser abundante para que cumplan su función eficazmente (2 mgr /cm2) y repetir la aplicación cada 2 horas.
Tratamiento curativo
Fotoenvejecimiento
Es imposible revertir totalmente el envejecimiento cutáneo producido por la exposición a los UV, pero puede mejorarse con tratamientos cosméticos.
Cremas depigmentantes para reducir las manchas cutáneas y la hiperpigmentación de base, peelings químicos o con láser para eliminar las capas cutáneas envejecidas y mejorar la calidad de las capas más profundas. Actualmente hay tratamientos cosméticos que producen efectos rejuvenecedores de la piel como mesoterapia, radiofrecuencia o luz pulsada intensa. Pero algunos ellos están bastante limitados en los párpados, porque pueden producir en mayor o menor grado irritación ocular.
Cáncer cutáneo
El cáncer cutáneo, según el tipo, puede tratarse con pomadas, quimioterapia, radioterapia o cirugía.
En los párpados el tratamiento más utilizado, con diferencia, es la cirugía, ya que los otros, por proximidad, pueden producir alteraciones oculares. Ante cualquier lesión palpebral, por pequeña que sea, debemos acudir al oftalmólogo, ya que aunque se trate de un tumor maligno, si lo extirpamos cuando es muy pequeño, el resultado estético, será muy bueno, mientras que si se deja llegar a tamaños mayores, puede ser difícil conseguir un buen resultado funcional sin producir un defecto estético.
Así pues, para que el verano que se aproxima no cause en nuestra piel lesiones difícilmente reparables y para que podamos tener un aspecto saludable y estéticamente grato, ¡ojo con el sol!, utiliza gafas con un buen filtro UV, ponte un sombrero, evita el sol a las horas centrales del día y utiliza una crema con un factor de protección alto.
Y ante la más leve alteración palpebral, consulta con un oftalmólogo especialista en párpados, ya que, lesiones, aparentemente inocuas, pueden tener mucha importancia.
Cáncer cutáneo
Hoy en día no existe ninguna duda de que la exposición a rayos UV produce precáncer cutáneo (queratosis actínica) y cáncer cutáneo (carcinomas basocelulares, carcinomas espinocelulares y melanomas). La incidencia de estos tumores ha aumentado mucho en los últimos años, incrementándose casi en un 4,5% al año en los últimos 10 años. Los párpados es un lugar preferente para la aparición de cáncer cutáneo, ya que el 10% de todos los tumores de la piel, se producen en los párpados.
Las lesiones precancerosas y los carcinomas basocelulares y espinocelulares, se han relacionado con la exposición crónica, reiterada y acumulativa a la radiación ultravioleta, sobre todo UVB, mientras que el melanoma, el más grave de todos los cánceres de piel, con un índice de mortalidad elevado, se relaciona con la exposición aguda, esporádica (por ejemplo de vacaciones) a la radiación ultravioleta, sobre todo a UVA.


Malposición Palpebral
¿Qué es?
Como bien indica su nombre, son alteraciones en la posición del parpado.
La alteración puede consistir tanto en una eversión que es lo que conocemos como ectropion, como en una inversión del párpado que es lo que conocemos com entropion.
Estas alteraciones de la posición se pueden dar tanto en párpado superior como en párpado inferior, aunque son muchísimo mas frecuentes en párpado inferior.
¿Cuáles son los tipos de malposiciones palpebrales?
Existen diferentes tipos de malposiciones en función del factor causante, de todos ellos, el más frecuente con diferencia es el tipo senil o involutivo, que es aquel debido a la edad. Se produce por una laxitud excesiva de las estructuras que mantienen el párpado en su posición normal.
Tratamiento de las malposiciones palpebrales
El tratamiento de las malposiciones palpebrales es sólo y exclusivamente quirúrgico.
Se trata de dar tensión y reanclar las estructuras alteradas para normalizar la posición del párpado, ya sea con técnicas aisladas, como la tira tarsal lateral o asociada a la reinserción de retractores.
Hay que recalcar, que el objetivo del tratamiento de las malposiciones palpebrales (Entropión / Ectropión) es fundamentalmente funcional, aunque es innegable que la estética del paciente también mejora, puesto que existen diversas consecuencias oculares derivadas de estas malposiciones, que pueden ir desde el ojo rojo y las molestias oculares, hasta la aparición de úlceras corneales que pueden acabar incluso en perforación en casos extremos, de ahí la importancia del correcto diagnóstico de estas patologías y su tratamiento.
Ptosis Palpebral
¿Qué es?
La ptosis palpebral es una caida del parpado, el borde superior del parpado esta mas bajo de lo normal.
Puede afectar a todo el mundo y a cualquier edad, de hecho, hay ptosis congenitas y pueden aparecer desde el nacimiento, hasta cualquier edad en personas muy ancianas.
¿Por qué "se cae" el párpado?
Hay numerosisimas causas que pueden producir una caida del parpado; traumatismos, enfermedades metabólicas, ptosis mecánica, neurológicas, pero las mas frecuentes son:
En el caso de ptosis congenitas, una debilidad del músculo de origen desconocido. En los casos de los adultos en las ptosis adquiridas, el tendón del músculo se suelta de su anclaje.
¿Cuál es el tratamiento de una ptosis o caída del párpado?
El tratamiento de una ptosis, practicamente siempre, es quirúrgico y hay diferentes formas de cirugía dependiendo del tipo y de la intensidad de la ptosis.
Las formas fundamentales de cirugía son dos:
– Acortar el músculo para hacerlo mas potente,
– Localizar el tendon y reanclarlo en los casos en los que se ha soltado de su inserción.

¿Por qué elegir Clínica Rementería?
- Experiencia y calidad. Fundada en 1997, hoy Clínica Rementería es la clínica oftalmológica de referencia en Madrid. Nuestra filosofía de trabajo “Curamos ojos, tratamos personas” aúna calidad médica y servicio impecable y humano a nuestros pacientes. Cada paciente es único y merece una atención 100% personalizada para ofrecer la máxima seguridad y el éxito en la cirugía o tratamiento.
- Alta especialización. Un equipo multidisciplinar con 80 profesionales, incluyendo 30 oftalmólogos que cubren todas las subespecializaciones oftalmológicas.
- Centro propio. Una clínica familiar en un enclave único de Madrid. Acogedoras instalaciones en un edificio histórico completamente renovado.
- Innovación y tecnología de vanguardia. Todas las consultas y los 4 quirófanos inteligentes son clave para proporcionar la mayor seguridad y calidad técnica.
- Abordaje conjunto de tratamientos oftalmológicos. Se dedica una especial atención a la fase de diagnóstico ya que garantiza mejores resultados en la cirugía.

Preguntas frecuentes
Preguntas frecuentes sobre el párpado
Pomada en el ojo ¿Cómo me la pongo?
En el caso de que tener que ponernos una pomada en el ojo debemos lavarnos las manos previamente y después utilizarlas igual que si fuera un colirio, es decir:
Los 3 pasos para ponerse una pomada en el ojo
- Tiramos del párpado inferior con una mano.
- Aplicamos un “granito” de la pomada en el “fondo del saco” que forma el párpado.
- Cerramos el ojo durante unos segundos.
Veo borroso después de ponerme una pomada en el ojo, ¿es normal?
Al aplicar una pomada es normal ver un poco borroso después de aplicarla sobre el ojo, esto dura hasta que el propio parpadeo va limpiando la pomada.
Temblor del párpado
¿Has notado alguna vez un temblor del párpado? Si es así ¡no te inquietes! Respira hondo y deja que te expliquemos más detalles de este síntoma de la mano de la Dra. Andrea Sanz López, Jefe de sección de Párpados, Órbita y Vías lagrimales.
Para empezar llamando a las cosas por su nombre ¿cómo se denomina correctamente a este temblor?
El nombre correcto es Mioquimia del Orbicular
¿En qué consiste y qué provoca el temblor del párpado?
Consiste en contracciones parciales e involuntarias del músculo orbicular de los párpados y son más frecuentes en los párpados inferiores.
Estas contracciones generalmente están provocadas por estrés y por cansancio.
¿Cómo debemos proceder cuando sentimos un temblor del párpado de manera persistente?
En primer lugar hay que estar tranquilo porque no tienen importancia. Debemos intentar descansar y dormir el tiempo suficiente.
En los casos que vayan acompañadas de mucho estrés debemos consultar con nuestro médico si podemos tomar un relajante muscular y ansiolítico del tipo de las benzodiacepinas.
Si en algún momento llegan a ser especialmente molestas podemos tratarlas con infiltraciones de toxina botulínica
¿Es posible evitar el temblor del párpado?
Llevando una vida saludable y evitando el estrés.

